Đại cương
Hội chứng Cushing, được Harvey mô tả lần đầu tiên vào năm 1912, chỉ các dấu hiệu và triệu chứng do glucocorticoid tự do trong huyết tương dư thừa. Glucocorticoid dư thừa có thể do sự sản xuất nội sinh tăng cao hoặc do sử dụng glucocorticoid ngoại sinh kéo dài. Trong khi hội chứng Cushing nội sinh là một bệnh hiếm gặp, hội chứng Cushing do thuốc thường gặp trên lâm sàng.
Các thuốc đã được báo cáo gây ra tăng cortisol là glucocorticoid, megestrol acetate và các dược thảo có chứa glucocorticoid.
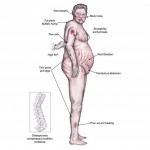
Người bị hội chứng Cushing có thể phát sinh mặt no tròn (moon face), mặt ửng đỏ (facial plethora), vạt mỡ trên đòn, bướu mỡ cổ trâu (buffalo hump), béo bụng, vằn da đỏ tím (purple striae).
Bệnh nhân thường bị yếu cơ đùi cơ cánh tay (proximal muscle weakness), dễ bầm dập, tăng cân, mọc lông nhiều bất thường (hirsutism), và trẻ bị chậm phát triển. Tăng huyết áp, teo xương (osteopenia), tiểu đường và chức năng miễn dịch suy yếu cũng có thể xảy ra.
Tần số
Hầu hết các trường hợp hội chứng Cushing đều do glucocorticoid ngoại sinh. Tỷ lệ mắc hội chứng Cushing ngoại sinh lệ thuộc theo tần số và các loại bệnh cần điều trị glucocorticoid trong một nhóm dân số. Dao động đáng kể trong tần số này được ghi nhận trong các nhóm dân số thuộc văn hóa và chủng tộc khác nhau.
Tác hại/Tử vong
Tác hại và tử vong đi kèm với hội chứng Cushing chủ yếu liên quan đến các tác dụng của glucocorticoid dư thừa.
Hai cơn bệnh thảm họa xảy ra trong tình trạng dư thừa glucocorticoid là thủng nội tạng và nhiễm nấm cơ hội. Dư thừa glucocorticoid gây ra nhiều bệnh, bao gồm tăng huyết áp, béo phì, loãng xương, gãy xương, chức năng miễn dịch suy yếu, vết thương khó lành, không dung nạp glucose và rối loạn tâm thần.
Steroid ngoại sinh ức chế trục hạ đồi – tuyến yên – tuyến thượng thận (Hypothalamic – Pituitary – Adrenal axis – HPA axis), mà sự hồi phục hoàn toàn mất khoảng một năm sau khi ngưng sử dụng glucocorticoid. Do đó, những bệnh nhân đang hoặc đã từng sử dụng steroid có nguy cơ phát sinh cơn thượng thận (adrenal crisis) nếu steroid bị cắt hoặc không tăng liều trong lúc bị bệnh cấp tính.
Sinh lý bệnh học
Tính hiệu năng sinh học (bioavailability) của glucocorticoid nằm giữa 60% đến 100%. Hơn 90% của glucocorticoid lưu thông gắn kết với globulin kết corticoid (corticosteroid binding globulin – CBG). Hormone tự do không gắn kết trong hệ tuần hoàn gắn vào thụ thể glucocorticoid (glucocorticoid receptor – GR). Thụ thể glucocorticoid bao gồm một carboxy terminal ligand binding domain, một domain binding DNA và một N terminal domain. Ngoại trừ prednisolone, vốn có ái lực với CBG bằng phân nửa của cortisol, các glucocorticoid tổng hợp khác có ái lực với CBG thấp hơn nhiều so với cortisol.
Glucocorticoid gắn kết với GR cho ra một vài qui trình phiên mã (transcription) và di chuyển ngang (translation) gen nội bào, cuối cùng dẫn đến một vài tác dụng của glucocorticoid lên các mô. Một số glucocorticoid có thể tác dụng chéo với thụ thể mineralocorticoid (mineralocorticoid receptor – MR) do sự tương đồng đáng kể giữa GR và MR.
Sự khác nhau về cấu trúc giữa các hợp chất glucocorticoid gây nên sự khác nhau về tính hiệu năng sinh học, thời hạn và thời điểm bắt đầu tác dụng, hiệu năng và đặc điểm chuyển hóa của mỗi sản phẩm. Điều hòa xuống (downregulation) của kích hoạt yếu tố kappa B nhân, các thay đổi trong hoạt động của enzyme adenosine monophosphate-activated protein kinase và sự điều biến (modulation) của chất kích hoạt protein 1 là một số đường dẫn quan trọng đã được mô tả. Vẫn cần tiến hành nhiều nghiên cứu hơn để hiểu biết đầy đủ các đường dẫn báo hiệu nền tảng và các phản ứng glucocorticoid tại từng mô cụ thể.
Bảng 1. Tính tương đương glucocorticoid
| Loại | Thuốc | Liều (mg) |
Hiệu năng glucocorticoid tương đối |
Hiệu năng mineralocorticoid tương đối |
Bán hủy huyết tương (mg) |
Bán hủy sinh học (giờ) |
| Tác dụng ngắn | Cortisol | 20 | 1,0 | 2 | 90 | 8-12 |
| Hydrocortisone | 25 | 0,8 | 2 | 80-118 | 8-12 | |
| Tác dụng trung bình |
Prednisone | 5 | 4 | 1 | 60 | 18-36 |
| Prednosolone | 5 | 4 | 1 | 115-200 | 18-36 | |
| Triamcinolone | 4 | 5 | 0 | 30 | 18-36 | |
| Methylprednisolone | 4 | 5 | 0 | 180 | 18-36 | |
| Tác dụng dài | Dexamethasone | 0,5 | 25-50 | 0 | 200 | 36-54 |
| Betamethasone | 0,6 | 25-50 | 0 | 300 | 36-54 | |
| Mineralocorticoid | Aldosterone | 0,3 | 0 | 300 | 15-20 | 8-12 |
| Fludrocortisone | 2 | 15 | 150 | 200 | 18-36 | |
| Desoxycorticosterone acetate | 0 | 0 | 20 | 70 | … |
Diễn tiến
Bệnh nhân hội chứng Cushing có thể bị tăng cân, nhất là ở mặt, vùng trên đòn, lưng trên và thân. Bệnh nhân thường ghi nhận được các thay đổi trên da, bao gồm dấu vằn da đỏ tím, dễ bầm dập và các dấu hiệu mỏng da khác. Do các cơ đùi và cơ cánh tay yếu, bệnh nhân có thể gặp khó khăn khi leo cầu thang, khi đứng lên từ ghế thấp và khi đưa cánh tay lên cao.
Bất thường kinh nguyệt, mất kinh, vô sinh và suy giảm ham muốn tình dục có thể xảy ra ở phụ nữ, có liên hệ đến sự ức chế bài tiết dao động của hormone hoàng thể (LH) và hormone kích thích nang trứng (FSH), vốn có thể do sự gián đoạn bài tiết theo nhịp hormone phóng thích LH (LHRH). Ở nam giới, sự ức chế chức năng LHRH và FSH/LH có thể dẫn đến suy giảm ham muốn tình dục và bất lực.
Các vấn đề tâm lý như trầm cảm, giảm chức năng nhận thức và dễ xúc động có thể phát sinh. Tăng huyết áp và tiểu đường khởi phát mới hoặc trở nặng, khó lành vết thương, tăng nhiễm trùng, teo xương và gãy xương do loãng xương có thể xảy ra.
Khi gặp một bệnh nhân với các triệu chứng nghi ngờ hội chứng Cushing, hãy hỏi về tiền sử sử dụng thuốc, thời gian và liều dùng, kể cả các thuốc không theo toa và thảo dược. Một tiền sử tốt và chi tiết có thể cung cấp thông tin hữu ích để loại trừ hội chứng Cushing trước khi tiến hành các thử nghiệm chẩn đoán tiếp theo.
Triệu chứng thực thể
Béo phì
Bệnh nhân có thể có mô mỡ tăng lên ở mặt (mặt no tròn), ở vùng lưng cao ở đáy cổ (bướu mỡ cổ trâu) và phía trên các xương đòn (vạt mỡ trên đòn).
Béo phì thân với tăng mô mỡ ở trung thất và màng bụng; tăng tỉ lệ eo/mông trên 1 ở nam và 0,8 ở nữ. Tăng mỡ nội tạng dễ dàng được quan sát và đo đạc bằng CT bụng.
Da
Mặt đỏ ửng có thể có, nhất là trên hai má. Vằn da đỏ tím, thường rộng hơn 0,5 cm, được thường thấy nhất trên bụng, mông, lưng thấp, đùi, cánh tay và vú. Bầm tím có thể có. Bệnh nhân có thể bị dãn mạch và ban xuất huyết.
Teo da làm lộ mạch máu dưới da và da dựng lều (tenting of skin – níu da thành nếp chậm trở về bình thường) có thể rõ ràng. Dư glucocorticoid có thể làm tăng lông tơ (lanugo) ở mặt. Nếu dư glucocorticoid đi kèm với dư androgen, như xảy ra trong carcinoma võ thượng thận, rậm lông và hói đầu như nam có thể có ở phụ nữ. Mụn steroid, gồm các tổn thương sẩn hoặc mưng mủ trên mặt, ngực và lưng có thể có. Bệnh gai đen (Acanthosis nigricans), vốn đi kèm với kháng insulin và tăng tiết insulin, có thể có. Nơi thường gặp nhất là nách và vùng thường cọ xát như khủy tay, quanh cổ và dưới vú.
Tiêu hóa
Loét dạ dày có thể xảy ra, có triệu chứng hoặc không có. Đặc biệt nguy cơ là những bệnh nhân được cho glucocorticoid liều cao.
Xương cơ
Yếu cơ đùi và cơ cánh tay có thể rõ ràng. Loãng xương có thể đưa đến gãy xương đột ngột và gù lưng, mất chiều cao và đau xương trục thân. Hoại tử khớp háng thiếu mạch máu cũng có thể do dư glucocorticoid.
Cơn thượng thận
Bệnh nhân với các đặc tính Cushing có thể đến phòng cấp cứu trong cơn thượng thận. Cơn thượng thận có thể xảy ra ở bệnh nhân Cushing mà ngừng sử dụng glucocorticoid hoặc không tăng liều steroid khi bị bệnh cấp tính.
Dấu hiệu thực thể ở bệnh nhân trong cơn suy thượng thận gồm có hạ huyết áp, đau bụng, ói và lơ mơ (do natri huyết thanh thấp hoặc hạ huyết áp). Các dấu hiệu khác gồm có hạ đường huyết, hạ kali huyết, hạ natri huyết và nhiễm acid chuyển hóa.
Nguyên nhân
Nguyên nhân thường gặp nhất của hội chứng Cushing do thuốc là glucocorticoid. Glucocorticoid qua nhiều đường, bao gồm tiêm chích, uống, tiêm ngoài màng cứng, hít, xịt mũi, ngoài da, nếu kéo dài và mạnh đủ lâu, có thể gây ra hội chứng Cushing.
Tác dụng chéo của thuốc nên được xem xét, nhất là với các thuốc ức chế cytochrome P450. Theo đường cytochrome P450, glucocorticoid được chuyển hóa trong gan bởi isoenzyme CYP3A4 thành các chất không hoạt động. Do đó, các thuốc ức chế hoạt động cytochrome P450 có thể đưa đến tác dụng kéo dài của glucocorticoid. Các trường hợp hội chứng Cushing do thuốc từ tác dụng chéo của sản phẩm glucocorticoid và chất ức chế cytochrome P450 như Itraconazole, Ritonavir và thuốc chống trầm cảm đã được báo cáo.
Bệnh nhân mắc bệnh đáp ứng với điều trị steroid đặc biệt có khả năng sử dụng steroid và do đó phát sinh hội chứng Cushing. Các bệnh đó bao gồm nhiều loại bệnh khớp, phổi, thần kinh, thượng thận. Bệnh nhân đã được ghép tạng cũng có nguy cơ phát sinh hội chứng Cushing từ steroid ngoại sinh được sử dụng như là một phần của liệu pháp chống thải ghép.
Megestrol acetate (một progestin có tác dụng glucocorticoid nội tại) và các thảo dược cũng đã được biết gây ra hội chứng Cushing.
Chẩn đoán
Hội chứng Cushing do thuốc nên được phân biệt với tăng cortisol sinh lý (hội chứng Cushing giả) và hội chứng Cushing nội sinh.
Phân biệt hội chứng Cushing với hội chứng Cushing giả đôi khi là một thách thức. Tình trạng Cushing giả được định nghĩa là có một số đặc điểm lâm sàng và bằng chứng hóa sinh của hội chứng Cushing. Tuy nhiên, khi giải quyết được tình trạng chính, các đặc điểm Cushing và bất thường hóa sinh biến mất.
Ở bệnh nhân lạm dụng rượu mạn tính, các phát hiện lâm sàng và hóa sinh nghi ngờ của hội chứng Cushing thường gặp. Ngưng uống rượu làm biến mất các bất thường này và do đó, hội chứng này thường được đặc biệt gọi là hội chứng giả Cushing do rượu.
Các bệnh nhân trầm cảm thường bị rối loạn trục HPA, với sự tăng bài tiết cortisol bất thường. Những bệnh nhân này hiếm khi phát sinh hội chứng Cushing trên lâm sàng. Do glucocorticoid dư thừa có thể dẫn đến dễ xúc động và trầm cảm, phân biệt giữa trầm cảm và hội chứng Cushing nhẹ thường là khó khăn.
Béo phì cũng là một nguyên nhân của tình trạng Cushing giả.
Chẩn đoán phân biệt
+ Nghiện rượu
+ Bệnh chán ăn tâm thần (Bulimia Nervosa)
+ Trầm cảm
+ Béo phì
Xét nghiệm
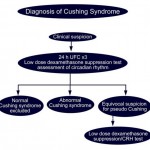
Chẩn đoán hội chứng Cushing đòi hỏi phải chứng minh nồng độ cortisol cao bất hợp lý trong huyết thanh hoặc trong nước tiểu. Nồng độ nên được đo khi cortisol được cho là bị ức chế theo nhịp sinh lý hàng ngày, nghĩa là vào lúc nửa đêm hoặc khi bệnh nhân được cho glucocorticoid ngoại sinh.
Khái niệm này đưa đến các thử nghiệm sau đây, đã được khuyến cáo là các thử nghiệm tầm soát hội chứng Cushing:
+ Cortisol trong huyết thanh hoặc trong nước bọt lúc nửa đêm
+ Cortisol tự do trong nước tiểu 24 giờ
+ Thử nghiệm ức chế với dexamethasone liều thấp
Nồng độ ACTH đo được cùng thời gian với nồng độ cortisol có thể hữu ích trong việc xác định nguyên nhân của hội chứng Cushing.
Chẩn đoán hội chứng Cushing
Điều trị
Trị liệu hội chứng Cushing do thuốc bằng cách ngưng dần dần loại thuốc gây bệnh, với mục tiêu chấm dứt việc sử dụng loại thuốc gây bệnh nếu được. Người bị ức chế trục hạ đồi – tuyến yên – tuyến thượng thận không thể tăng việc sản xuất steroid một cách phù hợp trong lúc bị bệnh hoặc bị stress và nên được cho steroid để tránh cơn suy thượng thận.
Biến chứng
Biến chứng của hội chứng Cushing gồm có:
+ Loãng xương
+ Tăng khả năng bị nhiễm trùng
+ Rậm lông
+ Tiểu đường
+ Tăng huyết áp
+ Nguy cơ bị cơn suy thượng thận
Bệnh nhân hội chứng Cushing do steroid ngoại sinh có nguy cơ bị cơn suy thượng thận nếu họ không được cho steroid lúc bị bệnh cấp tính. Cơn suy thượng thận không điều trị có thể dẫn đến tử vong.
Nồng độ glucocorticoid ngoại sinh có che khuất các triệu chứng bụng đi kèm với các sự cố bụng trầm trọng như là thủng đại tràng.
Giáo dục bệnh nhân
Bệnh nhân nên được giáo dục về cơn suy thượng thận, về các qui định lúc đau ốm trong những năm sau khi ngưng glucocorticoid ngoại sinh, và về cảnh báo của vòng đeo tay y tế.
Chỉ dẫn về việc sử dụng loại thuốc cụ thể cần được chỉ định.
Nguồn: Medscape
http://emedicine.medscape.com/article/117365-overview
Trần Thanh Xuân dịch